متغیرهایی وجود دارند مانند سیگار کشیدن، مصرف بیش از حد الکل، تغذیه ناسالم، سبک زندگی کمتحرک و اضافهوزن که میتوانند سلامت ما را تضعیف کنند؛ عواملی که اغلب با آگاهی ما از تأثیرشان میتوان با آنها مقابله کرد. اما عوامل زیادی هم هستند که افراد در مقابله با تأثیر آنها بر سلامت و کیفیت زندگیشان کار چندانی نمیتوانند انجام دهند.
یکی از این موارد آلودگی هواست یا آلودگی آبی که مجبور به استفاده از آن هستیم؛ در واقع عواملی که در پیوند با محیط زیستمان بر زندگی ما اثر میگذارند و عواملی که باعث شدهاند امسال روز جهانی سلامت با این عنوان نامگذاری شود: «سلامت ما، سلامت سیاره».
شاخصی نیز وجود دارد که نشاندهنده یک عامل خطرناک و مؤثر دیگر است که تأثیر آن بر سلامت و کیفیت زندگی افراد اجتنابناپذیر است: وضعیت اجتماعی-اقتصادی ما. فقر نیز میتواند بر سلامت و کیفیت زندگی افراد به شدت اثر بگذارد. دسترسی نداشتن به شرایط اقتصادی و اجتماعی مناسب میتواند ما را بیمار کند و حتی زودتر از حد انتظار باعث مرگ ما شود.
اثرات این دو عامل بر سلامت ما در تمام مراحل زندگی قابل مشاهده است. شرح وجود تفاوتهای سیستماتیک و بالقوه نابرابر تخصیص دادهشده به شهروندان بر اساس گروههای اقتصادی، اجتماعی و جغرافیایی در دسترسی به خدمات درمان و سلامت را میتوان با عبارت بیعدالتی در سلامت توصیف کرد.
بهعبارتی، اگر مواردی مانند محل اقامت، تحصیلات، نژاد، شغل، و جنسیت وضعیت اقتصادی و میزان دسترسی شما به خدمات درمان و دارو، حتی آب و غذای سالم، آسایش روان و دریافت کمکها و خدمات درمان و پیشگیری در هر سطحی (عمومی و تخصصی) را مشخص میکند، یعنی جامعه شما از بیعدالتی در عرصه سلامت رنج میبرد.
فقر، عامل افزایش بیعدالتی رد سلامت
فقر در واقع فاکتور مهمی است که موضوع نابرابری و افزایش متغیرهای مختلف مؤثر بر عدالت در دسترسی به خدمات عمومی درمان و سلامت را به سرفصلی غیر قابل انکار در بررسی دلایل مرگ و کاهش کیفیت زندگی تبدیل میکند. از طرفی، اگر دیپلماسی و اقتصاد و سیاست را سه پایه تصمیمگیریهای یک کشور در حوزه سلامت بدانیم، تبعیض و شکاف اقتصادی و سیاستهای تبعیضآمیز میتواند بر طول عمر افراد تأثیرگذار باشد.
با توجه به وجود حدود چهل میلیون جمعیت زیر خط فقر، افزایش بیکاری و حاشیهنشینی و تخصیص حدود ۸۰ درصد سبد خانوار نیمی از جمعیت تنها به تهیه مواد غذایی، میتوان پیشبینی کرد که درصد زیادی از جمعیت توان پرداخت هزینههای مراقبتی و درمانی را نداشته باشند.
«کودکانی که در خانوادههای فقیر متولد میشوند، احتمال دچار شــدن به بیماری برایشان بیشتر اســت. مادرانی که در طول دوران بارداری از تغذیه مناسبی برخوردار نیستند، احتمال بیشتری دارد که فرزندانی با بهرۀ هوشی پایینتر و جسمی ضعیفتر به دنیا بیاورند که بیشتر مستعد بیماری باشند. بسیاری از این کودکان ا گر تا پنجسالگی زنده بمانند، ممکن است از ضعف و گرسنگی رنج ببرند و عملکرد مناسبی از لحاظ جسمی و ذهنی در مدرسه نداشته باشند و خیلی زود ترک تحصیل کنند.»*
مرگ و میر مادران در دوران بارداری و حین زایمان و دوران شیردهی نیز در مناطق فقیر و حاشیهنشین که به خدمات سلامت مراقبتی و درمانی دسترسی ندارند، به شکل معناداری بیش از شهرهاست.
همینطور در استانهای محروم از امکانات رفاهی و گرفتار تبعیض این آمار افزایش مییابد؛ استانهایی مانند سیستان و بلوچستان و هرمزگان و خراسان جنوبی.
پیوند بیعدالتی اقلیمی و بیعدالتی در سلامت
نبودِ برنامههای کارآمد برای کنترل تأثیرات تخریب محیط زیست بر سلامت افراد نیز میتواند عامل افزایش بیعدالتی در سلامت باشد.
سلامت یک فرایند چندمحوری و چندمتغیری است. عدالت در خدمات سلامت و درمان در برنامه توسعه سوم تا ششم هم به شکل کلیدی مطرح شده است. اگر بدانیم که سازمان جهانی بهداشت سلامتی را رفاه کامل جسمی، روانی و اجتماعی فرد میداند، تأیید خواهیم کرد که به این ترتیب سلامت افراد در پیوند مستقیم قرار میگیرد با متغیرهایی که محیط زندگی روزانه آنها را تشکیل میدهد، از هوایی که تنفس میکنند تا آبی که مصرف میکنند و انرژیای که در دسترس آنها به شکل پایدار قرار میگیرد.
افزایش روزهایی با کیفیت هوای نامناسب، گسترش تنش آبی در شهرها و روستاها، مهاجرتهای اجباری در پیوند با تغییرات اقلیمی که اغلب منجر به حاشیهنشینی میشود، سهم اندک دولتها در مدیریت و معدوم کردن زبالهها، عدم نظارت بر فرایند تولید و نگهداری محصولات کشاورزی تنها شماری از عوامل محیطزیستی مؤثر بر سلامت افراد هستند که در مورد آنها در سپهر سیاسی و اقتصادی یک کشور تصمیمگیری میشود.
در این بخش هم استانهایی که بیشترین مشکلات اقلیمی را دارند، از کمترین امکان سازگاری با وضعیت تازه تحمیلی به جغرافیایشان برخوردارند. در مورد این مجموعه مرگهای بیصدا حتی آمار روشنی نیز وجود ندارد.
بیمه و سهم سلامت در بودجه ۱۴۰۱
در برنامه ششم توسعه چنین آمده است: «دولت مکلف است بهمنظور تحقق سیاستهای کلی سلامت، تأمین منابع مالی پایدار برای بخش سلامت، توسعه کمی و کیفی بیمههای سلامت و مدیریت منابع سلامت از طریق نظام بیمه با محوریت وزارت بهداشت، درمان و آموزش پزشکی تا پایان سال اول اجرای برنامه اقداماتی را بر اساس سیاستهای کلی سلامت به عمل آورد. (در این ماده به حداقل ۱۰ مسئولیت دولت در این زمینه اشاره میشود.)
توانمندسازی و خوداتکایی اقشار و گروههای محروم در برنامههای مربوط به رفاه و تأمین اجتماعی، و افزایش و بهبود کیفیت و ایمنی خدمات و مراقبتهای جامع و یکپارچه سلامت در قالب شبکه بهداشتی و درمانی منطبق بر نظام سطحبندی و ارجاع تنها نمونههایی از این برنامهها و اهداف هستند.
اگر سلامت را یک کالای عمومی در نظر بگیریم، ارائه تمام خدمات و مراقبتهای بهموقع و مناسب و کافی برای همه شهروندان میتواند نوعی توزیع عادلانه خدمات سلامت محسوب شود. برخی این عدالت را در عدم وجود تفاوتهای سیستماتیک در نهادهای اجتماعی و اقتصادی و دسترسی متوازن و همگن به خدمات درمان و سلامت میدانند.
معاون توسعه مدیریت و منابع وزارت بهداشت اعلام کرده است که بخش مهمی از بودجه وزارت بهداشت و درمان صرف پرداخت حقوق کارکنان این وزارتخانه خواهد شد. اگر قرار است (طبق گفته او) حتی تا ۸۰ درصد بودجه این وزارتخانه صرف امور و پرداختهای جاری شود، تکلیف پروژههای خدمات درمان و سلامت که سالهاست به تعویق افتاده، چه میشود؟ وظایف سازمانی همچون تأمین پزشک خانواده متناسب با آمار شهروندان، بنای زیرساختهای مناسب برای دسترسی به پرونده الکترونیک سلامت، تعرفهگذاری خدمات کارکنان حوزه سلامت و درمان، تأمین امکانات مورد نیاز خانههای درمان و بهداشت روستایی و موارد دیگر.
رئیس انجمن اقتصاد سلامت ایران نیز معتقد است که با توجه به تورم افسارگسیخته موجود در ایران، «بودجه نابهینه و تورمزا در حوزه بهداشت و درمان آثار سوء مضاعفی را به دنبال خواهد داشت و قیمت دارو و اقلام پزشکی با حذف ارز ترجیحی از ۴۰۰ تا ۷۰۰ برابر افزایش خواهد یافت. این افزایش قیمت برای بیمهشدگان افزایش فرانشیز و پرداختی از جیب را به دنبال خواهد داشت و برای بیمهنشدگان هزینههای کمرشکن درمان را به همراه میآورد».
سازمان بیمه سلامت ایران اعلام کرده بود که بودجه مورد نیاز این سازمان با آنچه در بودجه ۱۴۰۱ مصوب شده است، بیش از ۲۰ هزار میلیارد تومان اختلاف دارد. وزیر تعاون، کار و رفاه اجتماعی نیز بهتازگی اعلام کرده است: «در تأمین اجتماعی دچار کسری بودجه شدید هستیم. سال گذشته را در حالی به پایان بردیم که متوسط ماهانه چهار هزار میلیارد تومان کسری داشتیم که سالانه ۴۸ هزار میلیارد تومان میشود.»
صندوق بیمه اجتماعی کشاورزان، روستاییان و عشایر در پی برنامه چهارم توسعه بعد از ۱۱ سال تأسیس تنها یک میلیون و ۴۰۰ هزار نفر را تحت پوشش قرار میدهد که مطابق آمار ۱۳۹۵حداقل ۲۶ میلیون نفر از جمعیت ایران را کشاورزان و عشایر تشکیل میدهند.
طبق گزارش سازمان بهداشت جهانی درصد هزینههای پرداختشده از جیب مردم در ایران در سال ۱۳۹۳برابر ۵.۵۲ درصد، در ســال ۱۳۹۴ مقدار ۱.۲۵ درصد، در سالهای ۱۳۹۵و ۱۳۹۶ برابر ۸.۴۷ درصد و در ســال ۱۳۹۷ به ۳۵ درصد رسیده است.*
برای ملاک مقایسه میتوان به کشور قطر اشاره کرد که میانگین درصد هزینههای پرداخت از جیب در طول این پنج سال، رقم ۷ درصد و خانوارهای مواجه با هزینههای کمرشکن درمانی حدود ۰.۶درصد بوده است. این اعداد کارآمدی و مؤثر بودن بیمه در دسترسی عادلانه به خدمات درمان را نشان میدهد.
با یکدست نبودن نوع بیمهها و روشن نبودن محل تأمین اعتبار آن در سال جاری و حذف ارز دارو، میتوان پیشبینی کرد که شکاف در دسترسی و توزیع کمکهزینههای درمان چطور عمیقتر از سالهای پیش خواهد شد.
سرانه پزشک و تخت بیمارستانی
یکی دیگر از معیارها و عوامل مهم عدالت در سلامت، دسترسی برابر به خدمات پزشکی عمومی و تخصصی و همینطور دسترسی به تخت بیمارستانی است. اهمیت این عوامل خصوصاً پس از همهگیری کرونا و همینطور افزایش تأثیرات حوادثی مثل سیل و خشکسالی بیشتر روشن شد. از آلودگی هوا گرفته تا بیماریهای قابل انتقال از طریق آلودگی آب و خاک در شهرها و روستاهایی که به امکانات درمانی مناسب دسترسی ندارند، میتواند حتی منجر به فجایع انسانی شود.
نمونههای تجربهشده در استان و سیستان و بلوچستان در مرگ و نقص عضو کودکان آبآور یا مشکل انتقال زنان روستایی و عشایر باردار به مراکز خانه سلامت و یا عدم دسترسی شهروندان شهری مثل اهواز با آن میزان بالای آلودگی و ریزگرد پرتکرار به بیمارستانهای تخصصی بیماریهای دستگاه تنفسی نمونههای روشنی از این بیعدالتی شامل خدمات سلامت و درمان هستند.
سرانه پزشک عمومی در ایران از بسیاری از کشورهای همسایه ما نیز کمتر است: ۱۱.۷ پزشک به ازای هر ۱۰هزار نفر. در استان سیستان و بلوچستان به ازای هر ۱۰ هزار نفر کمتر از هفت پزشک وجود دارد. این آمار در دسترسی به پزشک متخصص به تقریباً نصف کاهش مییابد. به ازای هر ۱۰ هزار نفر حدود شش پزشک متخصص وجود دارد.
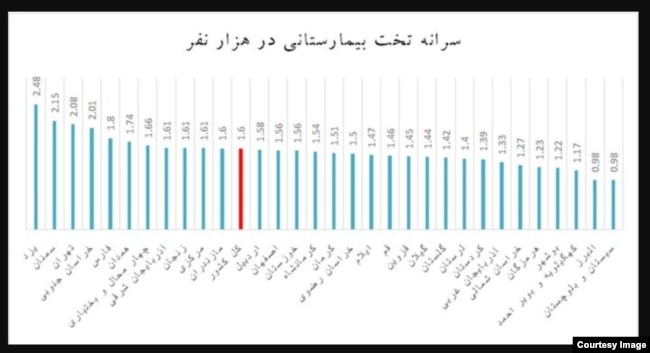
شاخص تخت بیمارستانی نیز یکی از مهمترین فاکتورهای عدالت در دسترسی به خدمات درمان و سلامت در جهان است. ایران جزو کشورهای نخست جهان در دارا بودن کمترین تعداد تخت بیمارستانی به نسبت جمعیت است. به نقل از سخنگوی وزارت بهداشت و درمان در سال ۱۳۹۷این رقم سرانه ۱.۷ تخت به ازای هزار نفر جمعیت اعلام شد که آن هم به شکلی بسیار ناعادلانه توزیع شده است (نمودار شماره ۲). دو استانی که سرانه تخت بیمارستانی در آنها کمتر از یک است، سیستان وبلوچستان و استان البرز هستند.
نابرابری در حوزه سلامت در ایران عوامل اجتماعی، اقتصادی و سیاستگذاری و حاکمیتی دارد. میزان تحصیلات افراد، محل زیست و زندگی آنها، امکان خودآموزی و امنیت در اشتغال بهعنوان عوامل اجتماعی مهم و مؤثر در این زمینه هستند. اما توانایی اقتصادی خانوادهها نیز تعیین میکند که چه بخشی از درآمد خانوار میتواند برای مراقبت و پیشمراقبتهای حوزه درمان و سلامت هزینه شود و بهعلاوه در سبک زیست و زندگی افراد بسیار مؤثر است.
اما برای همه موارد، این مجموعه حاکمیت سیاسی و مدیریتی است که تضمینکننده است. به همین دلیل عدالت در سلامت و دسترسی برابر به خدمات درمان و مراقبت را یکی از مهمترین معیارهای رفاه و توسعه یک کشور میدانند.
اهداف سند ۲۰۳۰ یونسکو:
هدف۱۶- ترویج جوامع صلح طلب و فراگیر برای توسعه پایدار، دسترسی به عدالت برای همه و ایجاد نهادهای موثر، پاسخگو و فراگیر در تمام سطوح
مواد اعلامیه جهانی حقوق بشر:
ماده 1: همه برابر بدنیا می آیند
ماده 3 : خق حیات برای همه
ماده 8-رعایت حقوق انسانی توسط قانون
ماده 9-عدم توقیف، حبس یا تبعید غیر قانونی
ماده 28 : حق داشتن دنیایی آزاد و زیبا